Degenerazione maculare senile
La degenerazione maculare senile (AMD) è la terza causa di cecità nel mondo ed è la maggiore causa di perdita visiva negli adulti con età maggiore di 50 anni nei paesi sviluppati (1).
L’AMD è una patologia degenerativa che colpisce il 10% delle persone con più di 65 anni e oltre il 20% degli over 75.
L’esatta fisiopatologia dell’AMD non è stata ancora completamente chiarita; si ritiene che lo sviluppo di questa malattia sia il risultato di una complessa interazione tra fattori metabolici, genetici e ambientali.
I fattori di rischio per lo sviluppo della AMD sono molteplici. L’età è il più importante: infatti l’AMD è rara in individui di età inferiore ai 50 anni.
Inoltre l’AMD si riscontra più frequentemente in individui di razza caucasica, seguiti dagli ispanici e quindi dagli asiatici, con la più bassa incidenza riportata tra gli afroamericani. Vi è inoltre un aumentato rischio in individui con anamnesi familiare positiva.
Tra i fattori di rischio modificabili, il fumo è quello più importante: i fumatori con più di 40 anni hanno dalle 2 alle 4 volte un rischio maggiore di sviluppare AMD se paragonati con individui della stessa età non fumatori (2).
Con l’avanzare dell’età, si verifica una disfunzione delle cellule dell’epitelio pigmentato retinico (EPR) e un’alterazione della permeabilità della membrana di Bruch.
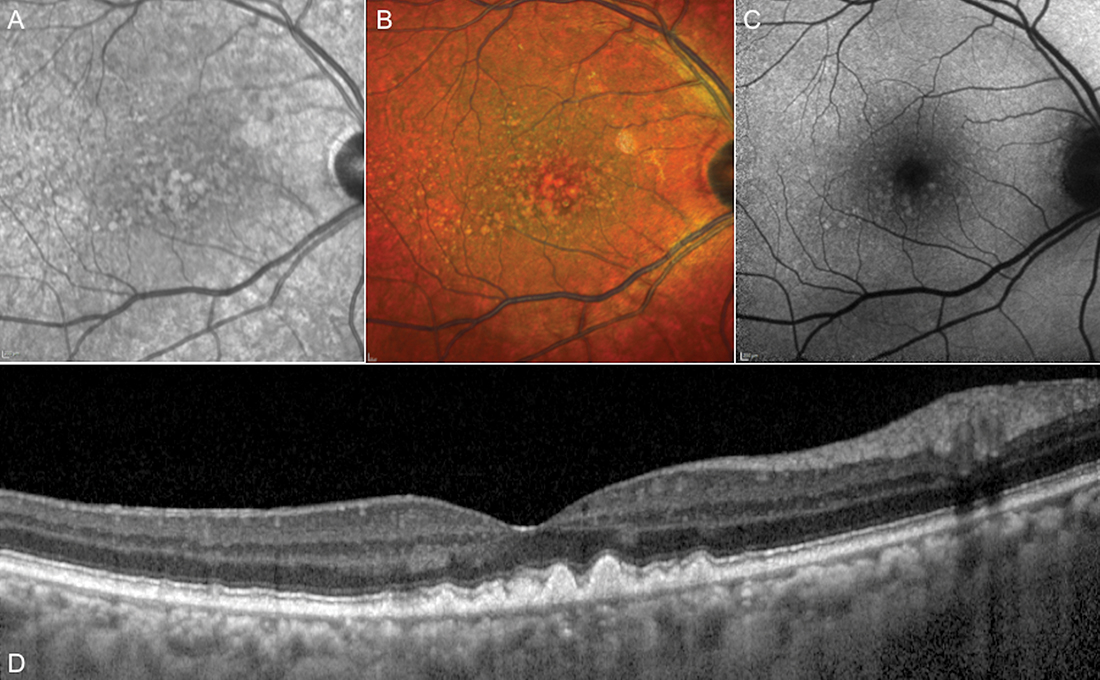
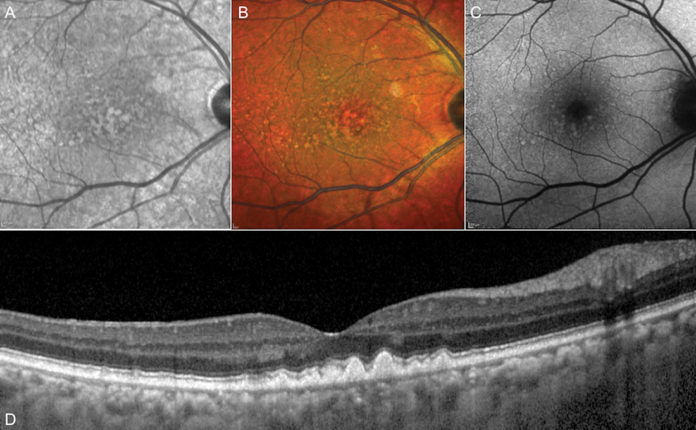
Questi accumuli vanno distinti dalle pseudodrusen reticolari (figura 2) che, invece, sono materiale iperriflettente che si localizza non sotto (come avviene per le drusen) ma sopra l’EPR, e sono un fattore di rischio nella progressione della AMD.
In particolare, diversi studi hanno evidenziato il ruolo delle pseudodrusen nella progressione verso l’atrofia geografica e sono state anche associate ad una peggior prognosi funzionale fin dai primi stadi della malattia.
Alla visione del fondo, le pseudodrusen reticolari appaiono come dei reticoli giallognoli, e tipicamente si dispongono nell’area perifoveale lungo le arcate vascolari (3).
In base all’assenza o alla presenza di neovascolarizzazione coroidale (CNV), la degenerazione maculare legata all’età è suddivisa in una forma secca e una forma umida.
La forma più comune è l’AMD secca, che comprende circa il 90% delle diagnosi di malattia.
L’atrofia geografica è lo stadio avanzato della AMD secca, in cui aree di atrofia diventano confluenti e causano perdita visiva. Per la forma umida si utilizzano correntemente iniezioni intravitreali di farmaci antiangiogenetici (anti-VEGF) che bloccano la crescita vascolare e riducono la permeabilità dei vasi, mentre la forma secca, anche se generalmente meno severa, non dispone di trattamento efficace e validato.
L’utilizzo del laser
Strategie terapeutiche, sia mediche che chirurgiche, sono state proposte per indurre la regressione dell’AMD secca e la fotocoagulazione laser è uno di questi.
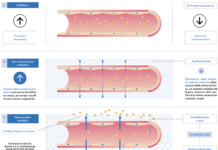
Il laser convenzionale sfrutta un fascio di luce centrato su un’area selezionata del tessuto retinico.
La luce, assorbita dalla melanina delle cellule dell’EPR provoca un aumento della temperatura di 10-20° che produce un effetto termico coagulativo, necrosi ed emostasi.
Tale trattamento è risultato efficace nella retinopatia proliferante diabetica e nell’occlusione venosa retinica.
Il meccanismo secondo il quale il trattamento laser dovrebbe indurre la regressione delle drusen è invece ancora incerto. Si ipotizza, attraverso sperimentazioni su modelli animali, che le cellule fagocitiche dei periciti della coriocapillare possano attivarsi tramite la luce laser e determinare la rimozione del materiale drusenoide (4).
Inoltre, un aumentato numero dei processi delle cellule coroidali e un cambio della loro lunghezza e conformazione riesce ad apportare un migliore supporto metabolico per la retina esterna.
Nonostante siano in corso numerosi studi rispetto alla possibilità dell’utilizzo di laser convenzionale nella AMD secca, non è stato ancora provato un reale beneficio. Una nuova strategia è l’utilizzo del laser sottosoglia, che include diversi tipi di trattamento laser che non provocano segni di danno visibile a livello oculare.
Questa metodica si basa su un fascio laser a energia ridotta che focalizza l’effetto termico a livello dell’EPR, evitando inutile dispersione di calore nel resto del tessuto retinico. Se la fotocoagulazione sottosoglia viene effettuata correttamente, le aree trattate non sono visibili né tramite fotografia del fondo oculare né tramite OCT o fluorangiografia (5).
ll laser sottosoglia ha trovato già applicazione in numerose patologie oculari come l’edema maculare da retinopatia diabetica proliferante, la corioretinopatia centrale sierosa ed edema maculare da occlusione venosa, con differenti risultati. Sono stati ideati due tipi principali di approccio: terapia retinica selettiva (SRT) e laser micropulsato (SMD).
La SRT utilizza raggi laser a singola onda continua con una durata da micro a nano secondi e causa un danno termico esclusivamente sulle cellule dell’EPR ricche in melanosomi, mentre il tessuto retinico circostante rimane indenne.
Inoltre si è osservato che la SRT stimola la migrazione delle cellule dell’EPR sane e la loro proliferazione nelle aree retiniche trattate. Risulta interessante notare che il laser sottosoglia è in grado di raggiungere risultati comparabili con quelli del laser fotocoagulativo, ma con meno complicanze.
La SMD permette invece il frazionamento di un’energia laser in piccoli treni di impulsi, più ravvicinati del tempo di rilassamento del tessuto target. In questo sistema, il tempo di ‘on’ (100-300 microsecondi) è la durata di ciascuna micropulsazione, mentre il tempo di ‘off’ (1700-1900 micron) è l’intervallo tra i treni di impulsi.
Cicli di lavoro più corti limitano l’elevazione della temperatura e consentono la dissipazione di calore: ciò riduce i danni collaterali alla retina e previene la necrosi coagulativa. È stato inoltre ipotizzato che il laser SMD normalizzi la funzione delle cellule dell’EPR, danneggiandole in maniera sub letale, attivando in seguito il pathway delle proteine dello shock termico e restaurando l’integrità dell’epitelio.
Si è osservato che tale trattamento può promuovere la migrazione delle cellule dell’EPR e il rilascio delle metallo-proteinasi, le quali, a loro volta, potrebbero aumentare la permeabilità della membrana basale e di conseguenza incrementare l’apporto di nutrienti e ossigeno ai fotorecettori.
Studio laser sottosoglia per pseudodrusen reticolari e atrofia geografica
Tutti gli studi condotti rispetto al ruolo della terapia laser erano prettamente indirizzati a pazienti affetti da drusen grandi o medie, quindi pazienti in uno stadio già avanzato di questa patologia. Inoltre i risultati più rilevanti di questi trials erano orientati alla prevenzione della neovascolarizzazione coroidale (CNV).
Sono ancora pochi però gli studi orientati a investigare il ruolo della terapia laser nella prevenzione dell’atrofia geografica e dell’effetto riparativo dell’EPR. In questo contesto è stato disegnato uno studio pilota, tutt’ora in corso, di fase I-II, non randomizzato, a singolo centro, chiamato PASCAL-GA e coordinato da Francesco Bandello, MD e Giuseppe Querques, MD, PhD dell’IRCCS Ospedale S. Raffaele, dipartimento di Oftalmologia.
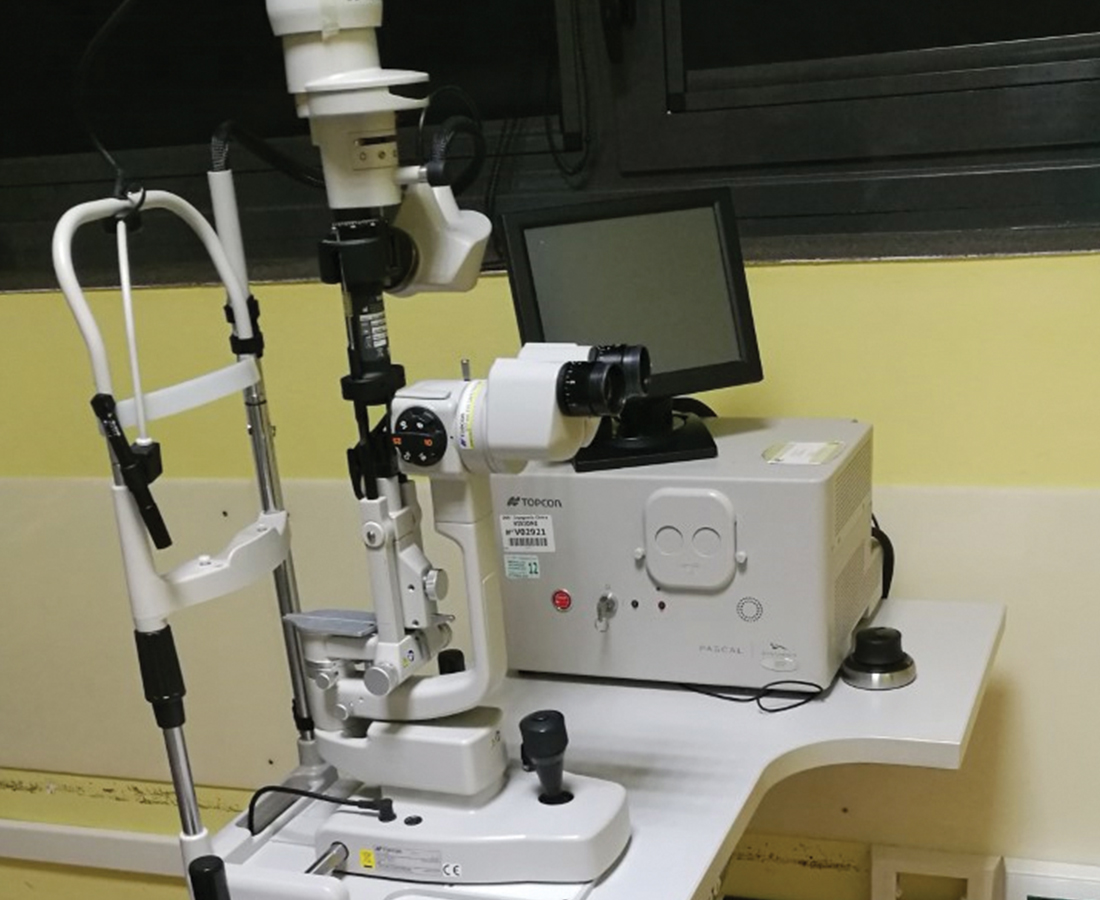
L’obiettivo di questo studio è stabilire l’efficacia del trattamento mediante laser sottosoglia giallo (577 nm) (figura 3) nel migliorare la funzione visiva in pazienti con atrofia geografica incipiente e pseudodrusen reticolari, rallentare la progressione dell’atrofia geografica.
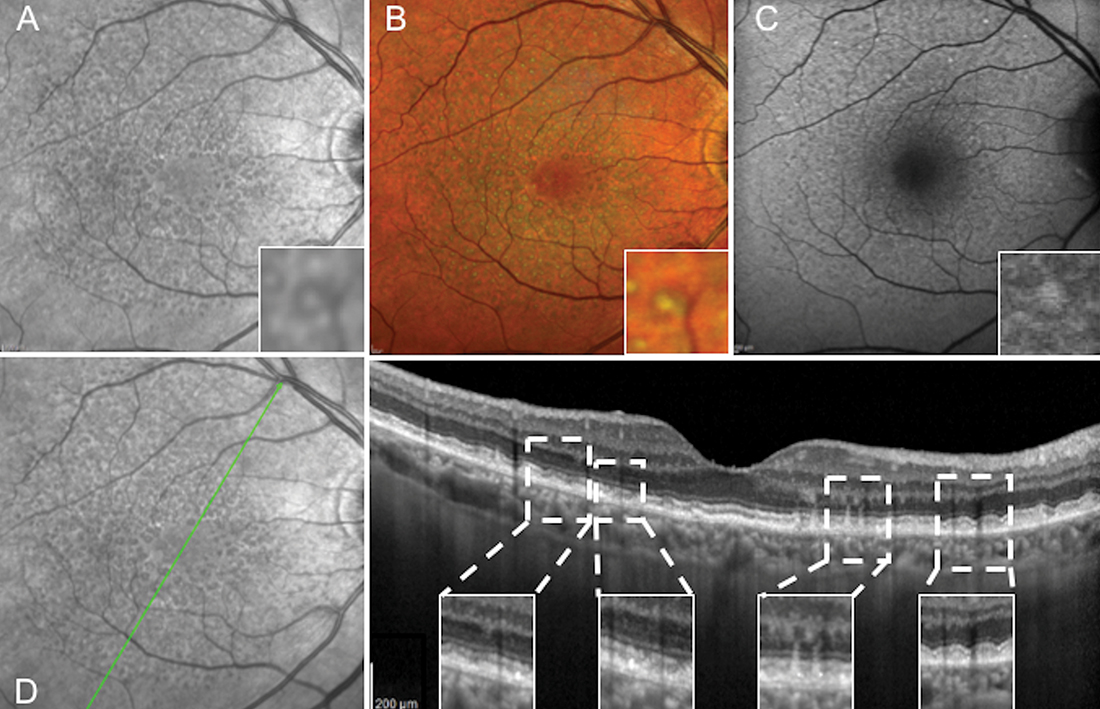
Nello studio sono stati arruolati e trattati con laser sottosoglia pazienti adulti affetti da atrofia geografica precoce e pseudodrusen reticolari.
Tutti i pazienti hanno ricevuto un trattamento iniziale (tempo 0) e sono stati seguiti con visite di follow-up a 4 settimane, e 12 settimane; ad ogni visita sono stati eseguiti: BCVA, rilevazione della pressione intraoculare, fotografia del fondo digitale, autofluorescenza a luce blu, OCT e microperimetria.
L’outcome primario del PASCAL-GA è garantire la sicurezza del trattamento in esame e il controllo della sensibilità retinica dell’area trattata a 4 e 12 settimane attraverso indagini di microperimetria.
Conclusioni
La complessità della patogenesi dell’AMD continua a ostacolare lo sviluppo di efficaci interventi farmacologici.
L’interesse della comunità scientifica si rivolge verso la principale alterazione nella patogenesi delle pseudodrusen reticolari: la disfunzione dell’epitelio pigmentato retinico. In questo contesto, il laser sottosoglia dovrebbe restaurare le funzioni dell’EPR in occhi già compromessi da pseudodrusen e atrofia geografica, offrendo un effetto riparativo e protettivo.
- Bowling B. Kanski’s Clinical Ophtalmology. 8th ed. (Elsevier, ed.).; 2016.
- Al-Zamil WM, Yassin SA. Recent developments in age-related macular degeneration: a review. Clin Interv Aging. 2017;12:1313-1330.
- Querques G, Querques L, Forte R, Massamba N, Coscas F, Souied EH. Choroidal Changes Associated with Reticular Pseudodrusen. Invest Ophthalmol Vis Sci. 2012;53(3):1258-1263.
- Duvall J, MM T. Cellular mechanisms of resolution of drusen after laser coagulation: An experimental study. Arch Ophthalmol. 1985;103(5):694-703.
- Querques G, Cicinelli MV, Rabiolo A, et al. Laser photocoagulation as treatment of non-exudative age-related macular degeneration: state-of-the-art and future perspectives. Graefe’s Arch Clin Exp Ophthalmol. 2018;256(1):1-9.