Lo spunto all’uso del pulsossimetro nel triage oculistico è scaturito dalla circolare recante “Gestione domiciliare dei pazienti con infezione da SARS-CoV-2” del Ministero della Salute datata 30/11/2020, ove si riporta il fenomeno della cosiddetta “ipossiemia silente”, caratterizzato da bassi valori di ossigenazione ematica in assenza di sensazione di dispnea soggettiva nella seconda fase della malattia.
L’uso accorto del pulsossimetro permette da una parte di evitare uno sbarramento ingiustificato alla prestazione oculistica e dall’altra di sviluppare una proiezione progettuale tecnologica sulle possibilità di misura della ossigenazione dei tessuti oculari e in primo luogo di quello retinico.
Inviare foto con WhatsApp, in primo piano di entrambi gli occhi sia in ortotropia che con lo sguardo in basso e anche sotto guida dell’oftalmologo, ha mostrato i limiti attuali della teleoftalmologia, tenuto conto che non in tutti casi era possibile con certezza attuare una qualche forma ragionevole di triage e di terapia e sempre in attesa di un controllo in presenza quando possibile. Inoltre, anche se l'adozione di un forte protocollo crittografato rappresenta un miglioramento significativo nella messaggistica sicura, c'è ancora una significativa perdita di metadati e sussistono significativi problemi di privacy relativi all'utilizzo di WhatsApp soprattutto nella versione business, per cui è opportuno disattivare il backup automatico sull’applicazione ed eliminare le chat con immagini, dopo averle archiviate in modo sicuro sul PC.
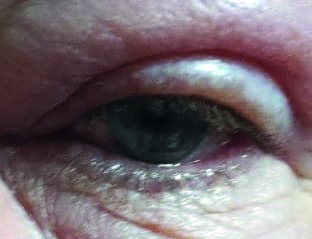
Per rendere evidenti queste considerazioni si riportano alcuni esempi. Il caso della fig. 1 è veramente particolare: calaziosi recidivante con flogosi congiuntivale ricorrente, trattata a più riprese con unguento cortisonico-antibiotico, con igiene palpebrale come da protocollo noto, provvedimenti nutrizionali e persino con l’omeopatia.
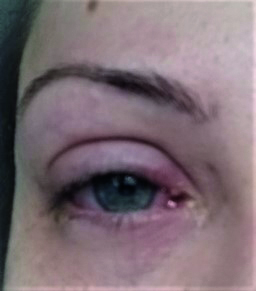
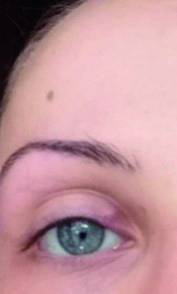
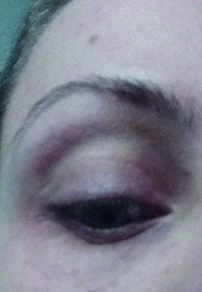
La risoluzione dell’ultimo calazion, in figura, si è ottenuta quando è stato possibile eseguire due iniezioni intralesionali di triamcinolone acetonide a distanza di due settimane di distanza l’una dall’altra. Altri casi simili trattati con corticosteroidi per via locale e generale sono riportati in figura 2. Alcuni pazienti ai quali sono stati iniettati riempitivi facciali possono sperimentare gonfiore facciale dopo aver ricevuto il vaccino Moderna nell'area di posizionamento del riempitivo dopo la vaccinazione al deltoide, placabile con antistaminici orali e steroidi (1).
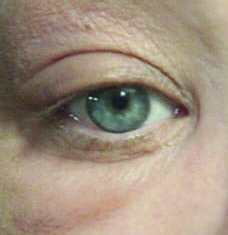
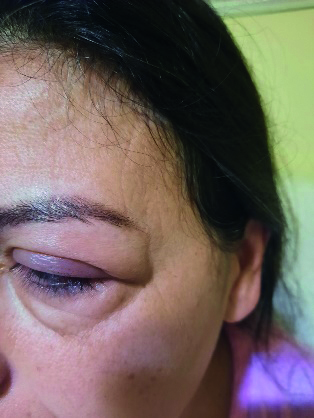
Tuttavia, questo non dovrebbe dissuadere i pazienti dal ricevere il vaccino né dal recarsi in visita per diagnosi e cure adeguate; infatti, nei casi presentati in questo articolo ed in altri analoghi particolarmente frequenti durante la pandemia non vi era storia di Covid positività o di vaccino mancato o eseguito di recente né filler dermatologici. Resta quindi non facilmente spiegabile il netto aumento di queste forme e risulta necessario considerarle con prudenza alla luce del particolare tropismo multitissutale dell’agente pandemico.
Al momento del consulto in presenza è stato utilizzato un comune pulsossimetro ad assorbimento Gima badando a effettuare la valutazione su dito medio o pollice non laccato, secondo le istruzioni annesse allo strumento.
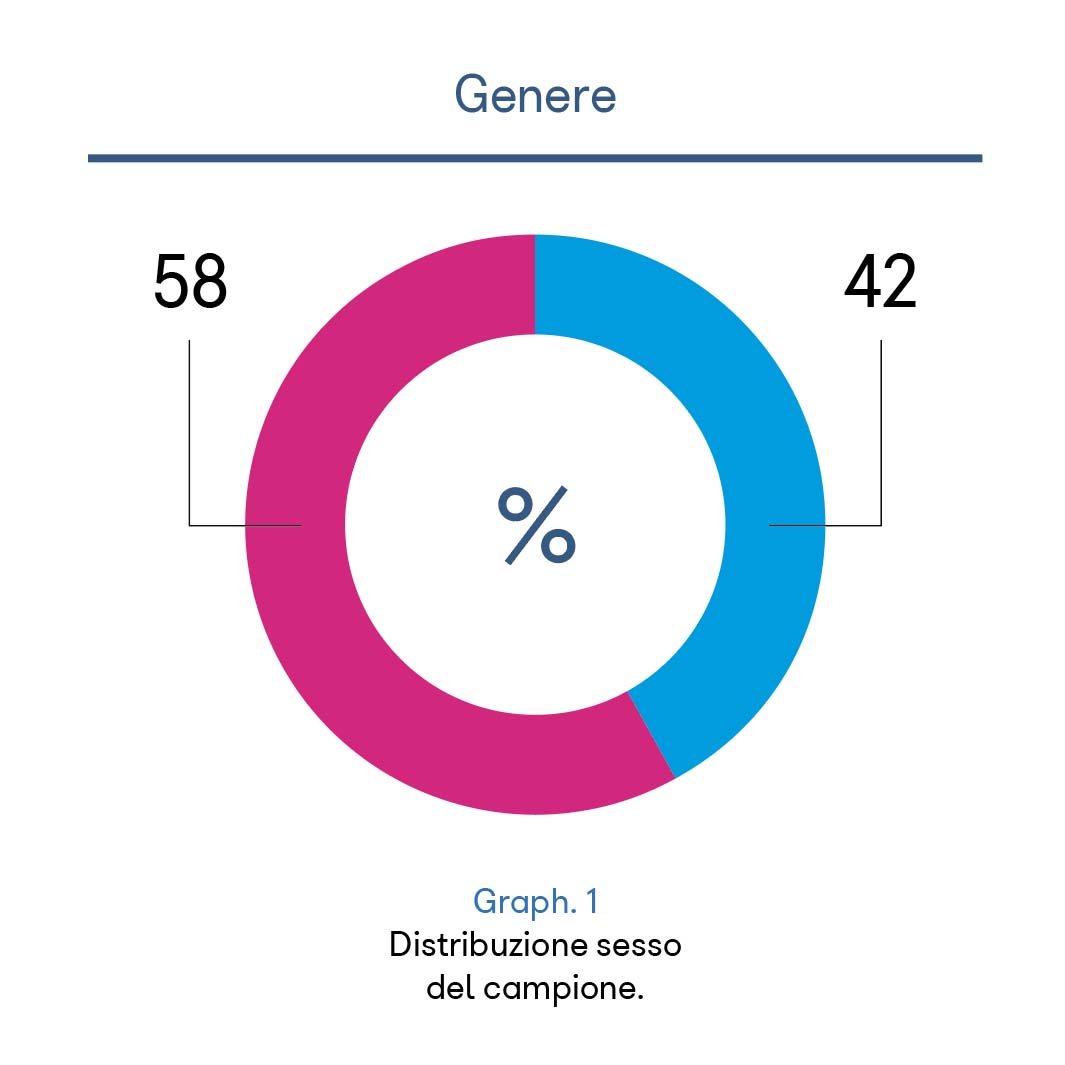
Dopo una prima verifica di una notevole variabilità dei valori di frequenza cardiaca e ossimetria nel caso di immediato utilizzo dello strumento ed in seguito o meno all’uso di due rampe di scale, sono state effettuate due determinazioni: una subito (1FC e 1PO2) ed una seconda dopo rilevamento della temperatura con termoscanner e accoglienza adeguata (2FC e 2PO2), tenuto conto della polverizzazione che la pandemia ha prodotto, tra l’altro, sulla comunicazione empatica di fronte a un medico bardato come da disposizioni anti contagio. Sono stati esaminati 84 pazienti di razza caucasica, 49 femmine e 35 maschi, quindi con distribuzione omogenea del sesso (grafico 1).
L’età degli esaminati ha una distribuzione normale essendo moda (l’età più frequente), mediana e media pressoché coincidenti e, tenendo conto dell’errore standard della deviazione standard = 2, rappresentativa al 95% della popolazione generale, l’alta deviazione standard = 20 essendo dovuta all’inserimento nel campione di alcuni soggetti giovani con un minimo di 10 ed un massimo di 86 anni di età (grafico 2).

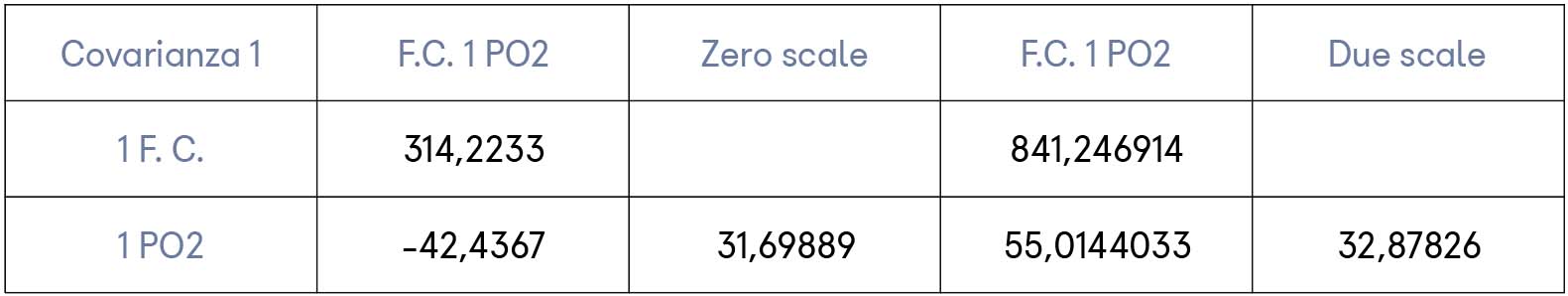
In realtà sono stati esclusi dalla valutazione soggetti sotto i 10 anni perché non rilevanti ai fini epidemiologici secondo le conoscenze del momento. Una frequenza cardiaca superiore a 100 (tachicardia) si è osservata in generale alla prima accoglienza, durante la quale i valori di covarianza di 1FC e 1P02 individuano una diminuzione della PO2 con la tachicardia legata all’impatto con il medico piuttosto che allo sforzo fisico (tab. 1).

Dopo due rampe di scale la tachicardia migliora, mentre all’impatto con il medico provvisto di tutti i dispositivi di protezione, la tachicardia riduce l’ossigenazione periferica. Sia la gittata sistolica che la frequenza cardiaca possono essere influenzati da numerosi fattori (nervosi, ormonali o farmacologici), e l’aumento della frequenza, considerato entro certi limiti favorevole, può divenire negativo al di sopra di dati valori, in quanto la riduzione della durata della diastole provoca un minor riempimento dei ventricoli e quindi una riduzione della gettata sistolica, come nei soggetti esaminati.
I valori 2PO2 risultano nettamente meno dispersi oltre che superiori rispetto ai valori 1PO1 (grafici 3 e 4), con differenza statisticamente significativa nel Test T eteroschedastico a due code (grafico 5). I pochi casi al di sotto del valore normale di 95% di ossiemoglobina sono legati a patologie non Covid-19 (polifarmacoterapia, uso di β-bloccanti, pericardite pregressa, diabete, morbo di Raynaud).
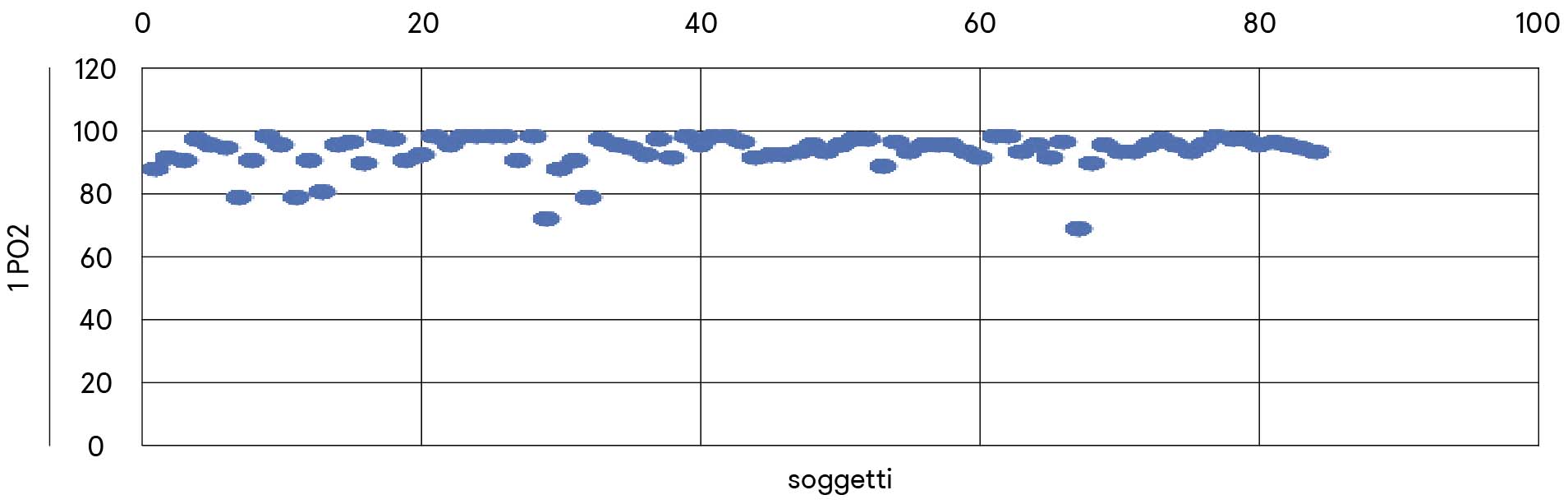
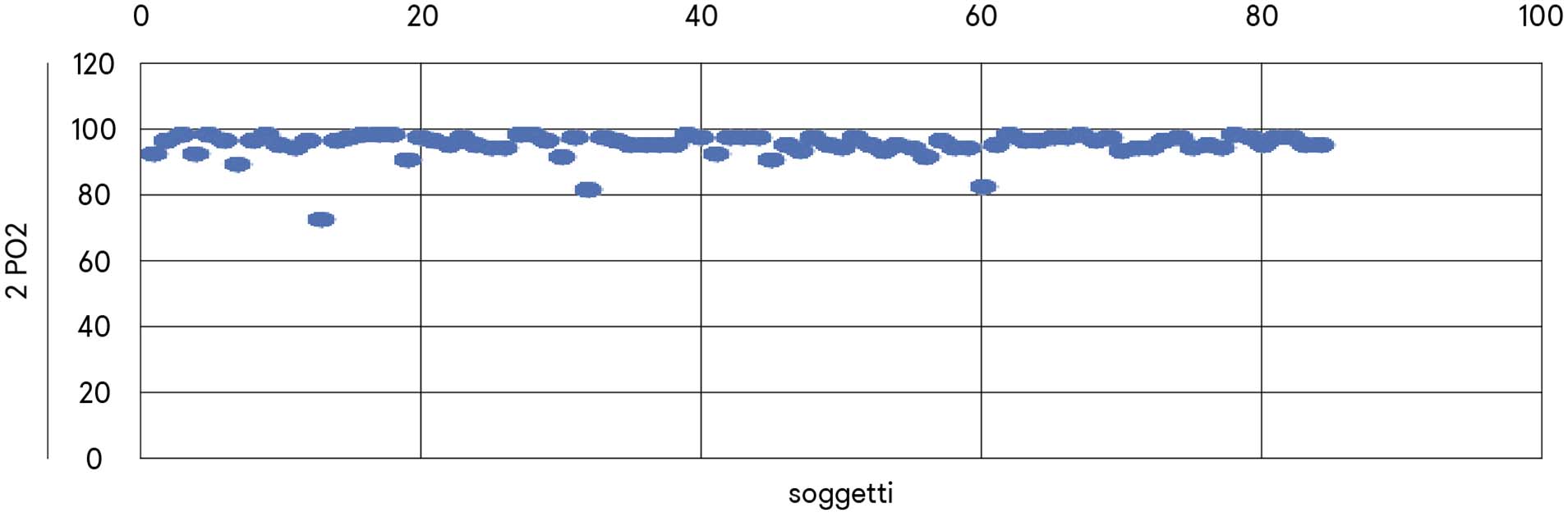

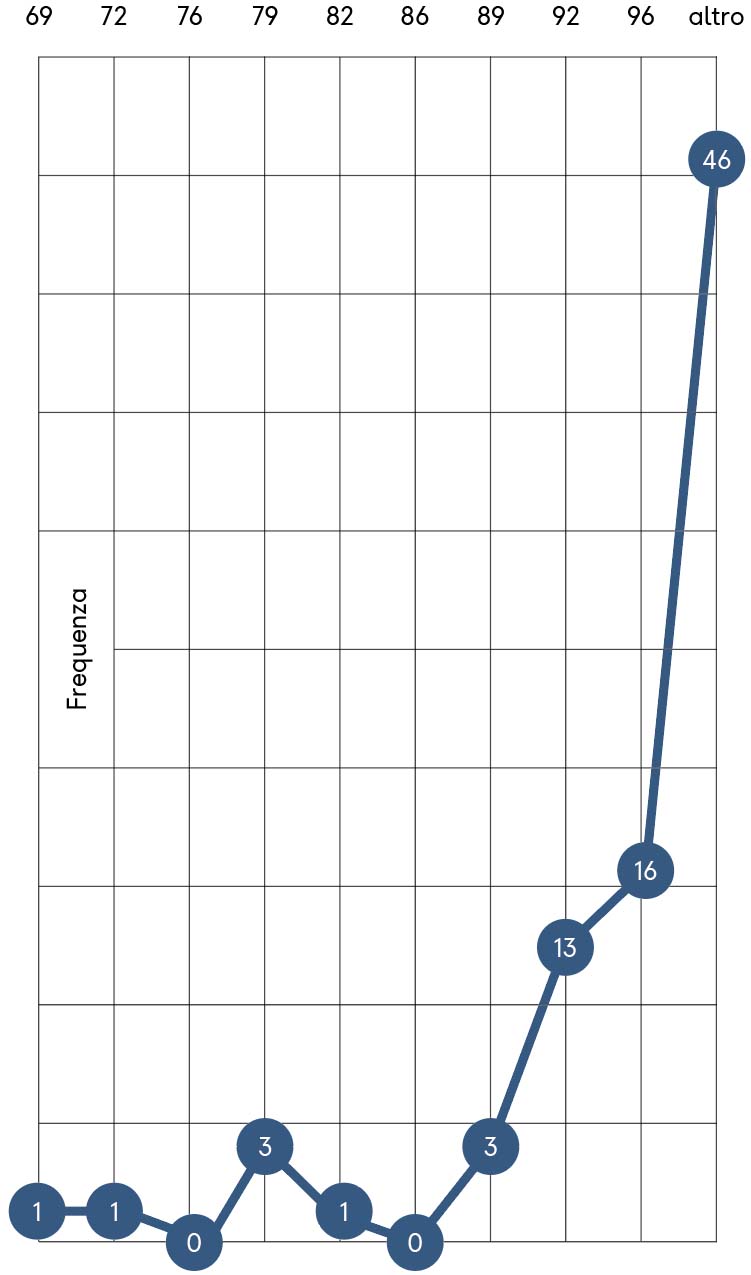
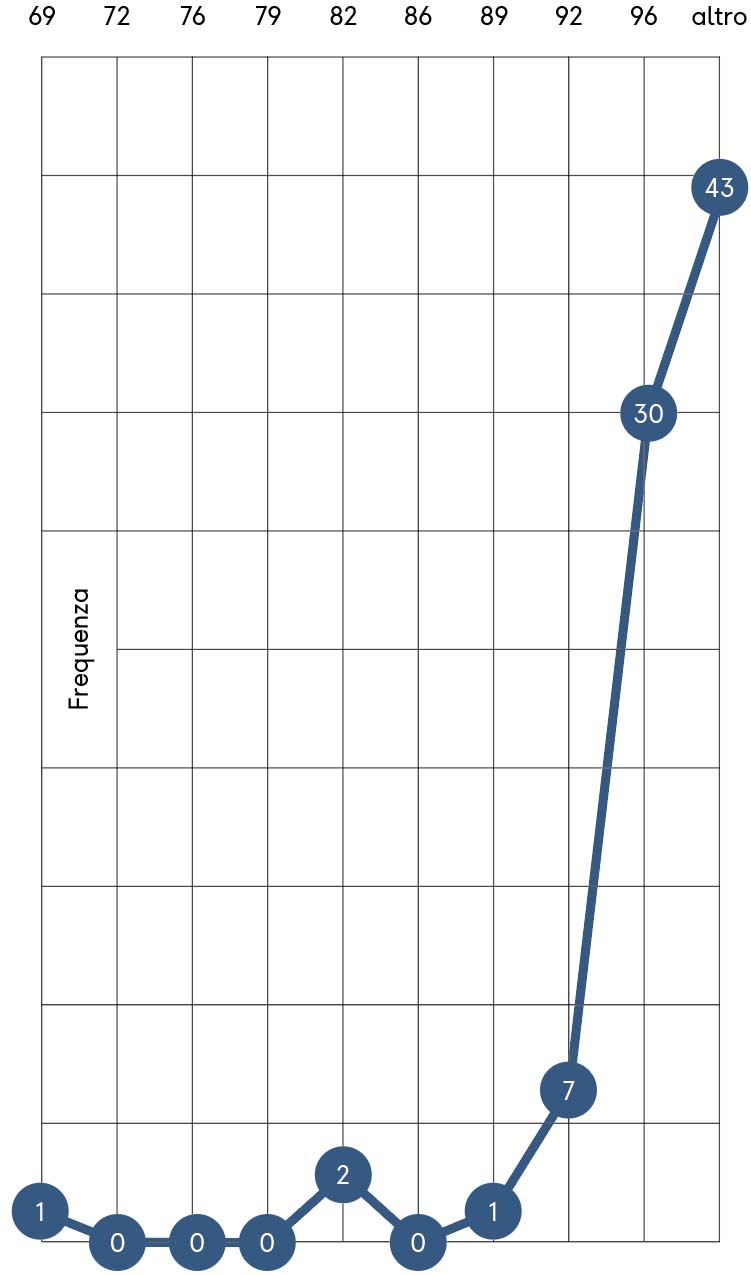
Occorre sottolineare che tale differenza a distanza di soli 5 minuti tra le due misure riafferma la variabilità biologica con cui la medicina si confronta quotidianamente e in relazione alla quale non sono compatibili schemi operativi rigidi.
La distribuzione delle frequenze risulta unimodale a distribuzione asimmetrica con una coda negativa in entrambe le misure 1PO2 e 2PO2, tutte posizionate verso i valori superiori soprattutto in PO2 (grafici 6 e 7).
Questo tipo di distribuzione rinforza l’aspetto autoselezionato di pazienti non Covid-19 riguardo alla ossigenazione, unitamente alla assenza anamnestica di sintomi ascrivibili al contagio nel corso del triage telefonico, molto diversa dalla drammatica parametrica di ossigenazione della popolazione generale legata all’emergenza in atto.
Da tutto quanto precede, si evince come la statistica descrittiva non sia una mera esibizione di grafica ma un vero e proprio strumento epidemiologico e semeiologico (2).
L’interesse della ossimetria in oculistica non si ferma però al suo pur importante peso ai fini di un corretto triage. Infatti, la retina è il tessuto con più elevato consumo di ossigeno dell’organismo, per cui ogni modificazione del microcircolo in questo distretto comporta sempre una modificazione della sua funzione come, ad esempio, il recupero dopo abbagliamento che è strettamente dipendente dalla biodisponibilità di O2 e di ATP a livello maculare.
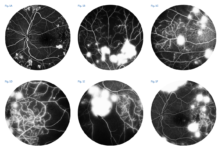
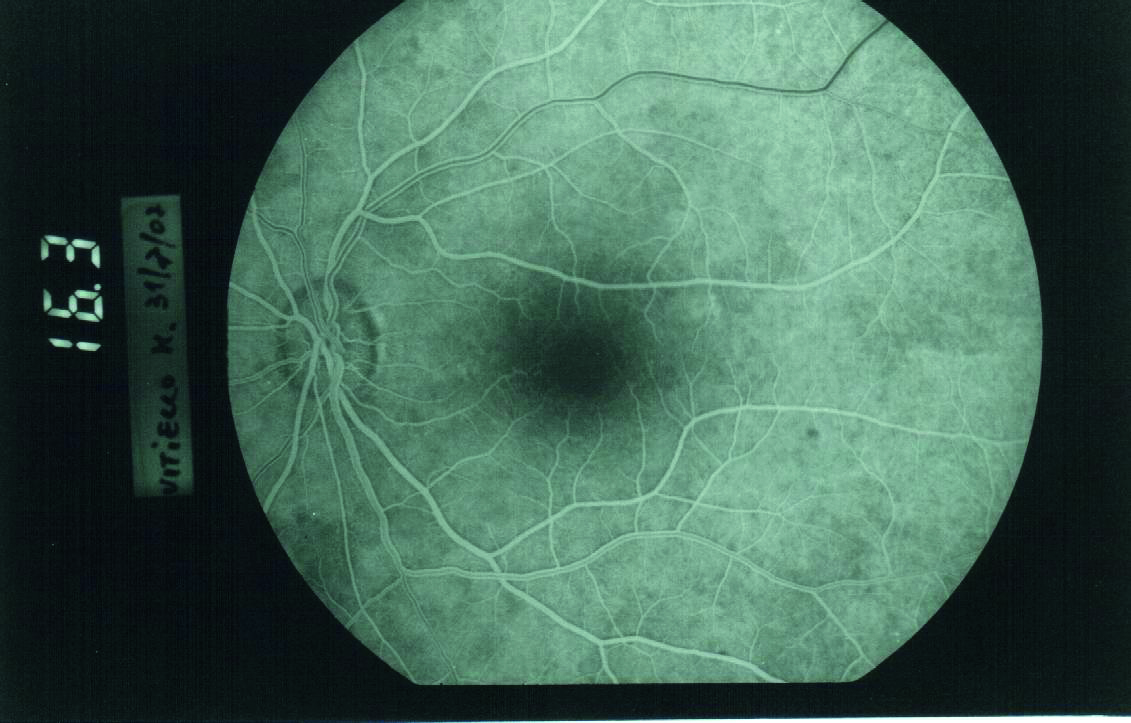
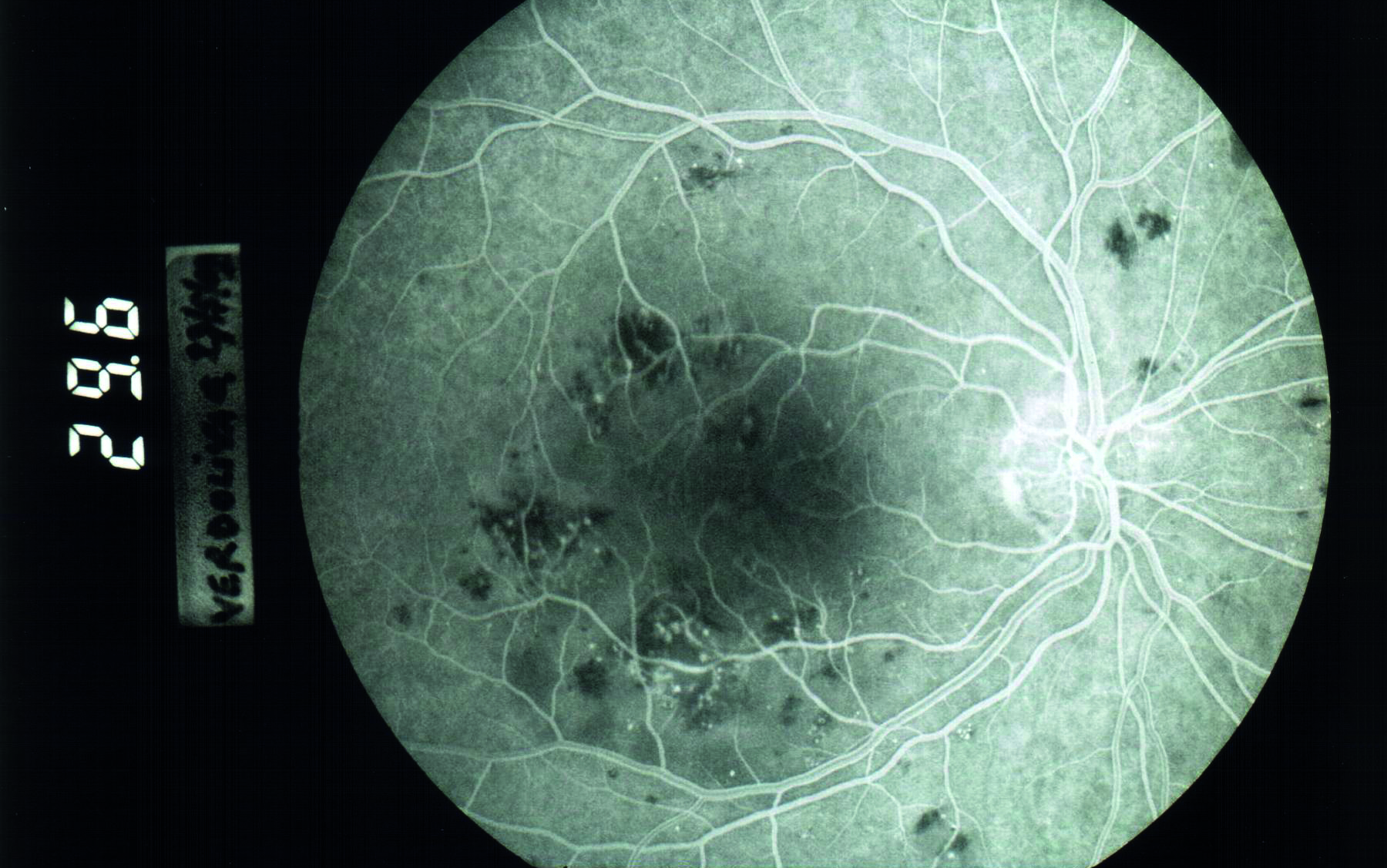
La misurazione precisa del tasso metabolico dell'ossigeno retinico (rMRO 2) può quindi essere fondamentale nello studio di molte patologie oculari gravi e di impatto sociale come RD, DMEC e glaucoma, che riconoscono, a vario titolo, il comune denominatore della ipossigenazione. Un ritardo nel tempo capillare venoso precoce di branca alla FAG è evidenziabile nei due fluorangiogrammi personali riportati (figg. 4 e 5), ma solo nel quadro retinopatico diabetico coincide territorialmente con la sede delle maggiori lesioni (ipofluorescenza da emorragie, edema ed ischemia): quindi l’effetto di desaturazione della ossiemoglobina per ritardato ricambio può ben entrare nel determinismo, nella valutazione della patogenicità del quadro e nel follow up. Attualmente la velocità relativa di flusso è implementata negli OCT, ma solo sperimentalmente, con l’algoritmo “Variable interscan time analysis” (VISTA) (16). Per le forme umide di DMEC è stata riconosciuta un'azione angiogenica oltre che al VEGF anche all'interleukina 1 alfa, entrambi fattori che vengono rilasciati in seguito a ipossia (4).
Nelle forme secche, recenti terapie di fotobiostimolazione con lunghezze d'onda 660 e 850 nanometri promuovono il trasferimento di elettroni e il legame dell'ossigeno nella citocromossidasi (CCO), riattivando la funzione dei mitocondri, aumentando l'attività metabolica ed inibendo gli eventi infiammatori e la morte cellulare (5).
Un certo numero di sostanze vasoattive derivate dall'endotelio svolge un ruolo chiave nel mantenimento del tono vascolare basale in tutto il corpo e nella circolazione oculare. In generale, l'equilibrio tra gli agenti rilassanti (ad esempio, ossido nitrico, prostaciclina) e costrittori (ad esempio, endotelina-1 (ET-1), angiotensina II) tende verso uno stato di vasodilatazione basale. Queste sostanze vasoattive esercitano i loro effetti sul tono vascolare causando rilassamento o contrazione delle cellule muscolari lisce vascolari e uno squilibrio nei loro livelli può causare spasmo vascolare.
I livelli circolanti del potente vasocostrittore ET-1 erano elevati in diverse condizioni vasospastiche (malattia di Raynaud, emicrania, varianti di angina, emorragia subaracnoidea).
Ci sono prove che alcuni pazienti con glaucoma sia a bassa che ad alta tensione possono mostrare una forma reversibile di vasospasmo oculare come disfunzione locale di una condizione generale in quanto il flusso sanguigno oculare (e possibilmente la funzione visiva) migliora con l'uso di vasodilatatori riconosciuti come l'anidride carbonica e l'acetazolamide endovenosa.
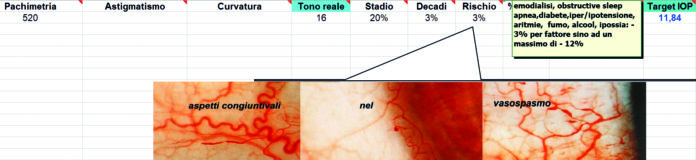
Osservazioni a lungo termine sull'uso concomitante di antagonisti del calcio nel glaucoma suggeriscono un effetto protettivo sul campo visivo in alcuni pazienti (3). In questo senso l’uso del pulsossimetro, dopo aver messo a suo agio il paziente in base all’analisi statistica già illustrata, può ben rappresentare una rapida e non invasiva valutazione di un fattore di rischio. Si potrà quindi inserire l’ipossia periferica tra i fattori già noti di Target Iop Calculator, un foglio di calcolo personale allestito con la collaborazione del corpo docente della facoltà di matematica dell’Università di Fisciano (fig. 6) (13, 14, 15).
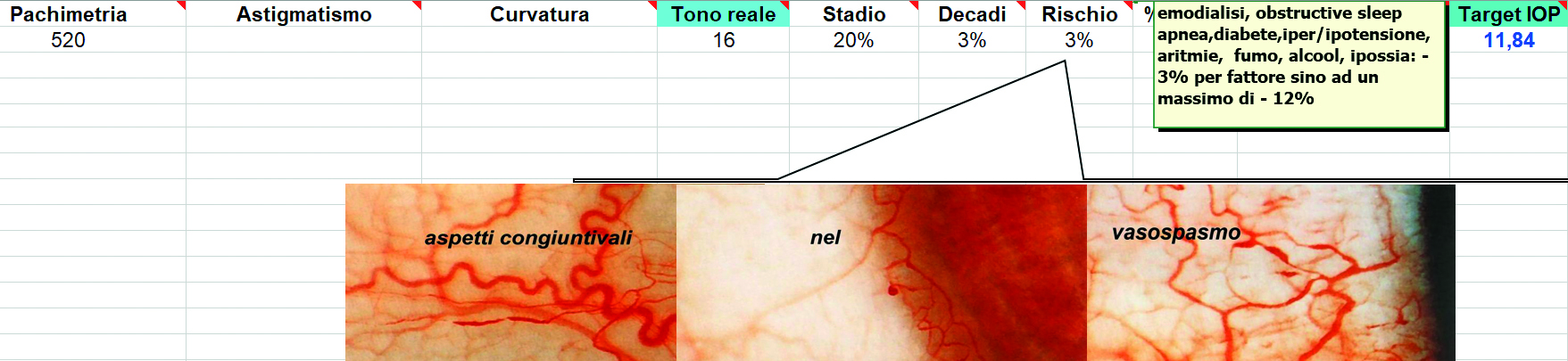
In questo caso un’agevole rilevazione alla lampada a fessura di aspetti di vasospasmo congiuntivale, unitamente ai valori pulsossimetrici e di patologia generale (tutti peraltro collegati per aspetti microangiopatici), può contribuire in modo significativo all’inquadramento olistico del paziente.
Il pulsossimetro comunemente usato esplora un distretto anatomico di diversa accessibilità e fisiopatologia microcircolatoria rispetto a quello funduscopico. Esso si basa sulla legge di Lambert Beer secondo le caratteristiche di assorbimento dello Spettro dell’Emoglobina Ridotta (Hb) e dell’Ossiemoglobina (HbO2) nelle zone di luminescenza e di vicino IR. Si impiegano due LED, uno per l’emoglobina legata all’ossigeno (luce rossa, 660 nm) e l’altro per tutti i corpuscoli presenti all’interno del sangue (infrarosso, 950nm).
Per la misura della frequenza cardiaca possiamo considerare un solo LED, ovvero quello a 950nm, cosicché sia sensibile solo alla variazione di volume di sangue e non anche alla presenza dell’ossigeno. Questo LED sarà il nostro “trasmettitore” e il fotodiodo sarà il “ricevente”. Esistono due configurazioni possibili di pulsossimetro: in una si utilizza la riflessione della luce, nella seconda la trasmissione e l’assorbanza (6,7).
Per ottenere la misura a riflessione voluta è necessario che il diodo venga raggiunto sia dalle componenti di luce pulsatile di minima intensità, che da quelle di massima intensità. Se il fotodiodo è troppo vicino ai LEDs verrà saturato dalle componenti di luce continua riflessa da tutti i tessuti dell’estremità. Più ci si allontana invece e più si affievolisce l’intensità massima della luce pulsatile dovuta alla variazione della quantità di sangue nei vasi (quest’ultimo è il segnale luminoso di interesse).
La soluzione migliore è pertanto quella di preferire una maggiore distanza tra LEDs e fotodiodo per evitare la saturazione dello stesso, utilizzando però una buona alimentazione dei LEDs in modo da avere più luce emessa e pertanto dei picchi più alti nella luce pulsatile riflessa. Un’ulteriore soluzione è quella di utilizzare un maggior numero di fotodiodi, in modo da coprire una regione più vasta per la detezione della luce riflessa.
Nell’ossimetria a riflessione, la luce riflessa all’indietro (“backscattering”) dal campione è campionata a due diverse lunghezze d’onda (λ1 e λ2) e la saturazione dell’ossigeno viene stimata dalla seguente relazione empirica: SO2 = A - B R(λ1)/ R(λ2) dove: R = ln (Io / Ir), detta riflettanza; Io = intensità della luce incidente; Ir= intensità della luce riflessa; A e B sono costanti che dipendono dall’ematocrito per la cui dipendenza si usa di solito una terza lunghezza d’onda.
In ogni caso è l’ossimetria a riflessione a poter essere pensata nella implementazione hardware e software degli attuali OCTA che, ricordiamolo, danno una visualizzazione strutturale dei vasi ancora lontana dalla valutazione della velocità di circolo e del livello di saturazione emoglobinica conseguente. D’altro canto, gli OCT funzionano già a multifrequenza utilizzando lunghezze d’onda nella banda dei pulsossimetri, e per il futuro della tomografia a coerenza ottica occorre raccogliere la sfida della ossimetria retinica a livello ingegneristico, la stessa sfida già raccolta a livello cerebrale con la spettroscopia funzionale nel vicino infrarosso (functional near infrared spectroscopy, fNIRS).
In oftalmologia esistono già alcuni metodi di indagine per flusso. In uno di questi sistemi sperimentato nei ratti si combina l'oftalmoscopia fotoacustica (PAOM) con la tomografia a coerenza ottica-dominio spettrale (SD-OCT), in cui PAOM ha misurato la saturazione in ossigeno dell’emoglobina e SD-OCT ha mappato la frequenza del flusso sanguigno, richiedendo però un trasduttore a contatto ultrasonico e quindi poco agevole nella pratica clinica (8).
Altri ricercatori hanno utilizzato la flowgraphy laser speckle, (LSFG) e l'OCT per valutare il flusso sanguigno alla testa del nervo ottico (ONH) e lo spessore dello strato di fibre nervose retiniche circumpapillari (cpRNFLT), rispettivamente in 350 occhi con glaucoma ad angolo aperto (OAG).
L'analisi ha rivelato che i pazienti più anziani con frequenza cardiaca più elevata erano a maggior rischio di una riduzione primaria del flusso sanguigno tissutale della ONH, precedente alla diminuzione di cpRNFLT, nei quadranti superiore e temporale.
Questi risultati suggeriscono che LSFG potrebbe contribuire a rilevare la progressione del glaucoma prima dell'OCT nei pazienti con POAG con questi fattori di rischio (9, 10).
La valutazione coordinata di funzione e struttura retinica è quindi più vicina, mentre nell’attualità il pulsossimetro, usato in maniera corretta, può ben entrare nella pratica ambulatoriale, per valutare come fattore di rischio il valore della ossigenazione periferica soprattutto nel glaucoma.
Nel futuro l’utilizzo dell’intelligenza artificiale, superati gli ostacoli attuali (bias di automazione, scarsa trasparenza di funzionamento e fattori economici), potrà inserire anche l’ipossia retinica nell’interpretazione del complesso mosaico della variabilità interindividuale funzionale retinica (11).
Bibliografia
- Catherine Hwang. Facial swelling after Covid 19 vaccine. American Academy of Ophthalmology, 26/02/2021
- Gian Paolo Paliaga. Elementi di statistica in oftalmologia. Edizioni Minerva Medica, 2007
- Colm O’Brien. Editorials Vasospasm and glaucoma. Department of Ophthalmology, The Mater Hospital, Dublin, IrelandBr J Ophthalmol 1998;82:855–857
- Claudio Azzolini, Giuseppe De Crecchio. Wet-AMD: dagli Studi clinici alla Pratica clinica Sintesi del percorso di discussione clinica sul territorio. Copyright © 2014 by EDRA LSWR S.p.A., Milano
- Samuel n. Markowitz, Robert G. Devenyi, Marion R. Munk, Cindy l. Croissant, Stephanie E. Tedford, Rene Rückert, Michael G. Walker, Beatriz E. Patino, Lina Chen, Monica Nido, Clark E. Tedford. A double-masked, randomized, sham-controlled, single-center study with photobiomodulation for the treatment of dry age-related macular degeneration, The Journal of Retinal and Vitreous Diseases 2019
- Eliana Streppa. Master's Program in Biomedical Engineering presso l'Università degli Studi di Roma Tre, Close-up Engineering (biomedicalcue.it)
- Candidato Relatore Francesco Lorenzelli Claudio Lamberti, Alma Mater Studiorum Università di Bologna, Scuola di Ingegneria e Architettura, Laurea in Ingegneria Biomedica. Principi di saturimetria e di funzionamento del pulsossimetro. Anno accademico 2016/2017
- Hao F. Zhang, PhD, Carmen A. Puliafito, MD, MBA, and Shuliang Jiao. PhD Photoacoustic Ophthalmoscopy for In Vivo Retinal Imaging: Current Status and Prospects, Published Online:June 27, 2011https://doi.org/10.3928/15428877-20110627-10
- Naoki Kiyota, MD, Yukihiro Shiga, MD, PhD, Kazuko Omodaka, MD, PhD, Kyongsun Pak, PhD, Toru Nakazawa, MD, PhD 13 ottobre 2020 DOI:https://doi.org/10.1016/j.ophtha.2020.10.010 Ophthalmology, Volume 128, numero 5, p663-671,01 Maggio 2021 May 2021)
- Yasushi Motoyama, Hironobu Hayashi, Hideaki Kawanishi, Kohsuke Tsubaki, Tsunenori Takatani, Yoshiaki Takamura, Masashi Kotsugi, Taekyun Kim, Shuichi Yamada, Ichiro Nakagawa, Parco Young-Su, Masahiko Kawaguchi & Hiroyuki Nakase. Rivista di Monitoraggio Clinico e Calcolo volume 35, pages 327–336 (2021)
- Konstantinos Balaskas. A pioneer in the field of artificial intelligence June 15, 2021 Caroline Richards, editor, Ophthalmology Times Europe®, Ophthalmology Times Europe Journal, Ophthalmology Times Europe June 2021, Volume 17, Issue 05
- Constantin J Pournaras, Elisabeth Rungger-Brändle, Charles E Riva, Sveinn H Hardarson, Einar Stefansson Regulation of retinal blood flow in health and disease, 2008 May;27(3):284-330. doi: 10.1016/j.preteyeres.2008.02.002. Epub 2008 Feb 23
- M. Vetrugno, M. Centofanti, L. Rossetti. Manuale pratico di tonometria, Dogma 2005
- M. Figus, P. Fogagnolo, P. Frezzotti, M. Iester, F. Oddone, L. Rossetti. Come monitorare il peggioramento del campo visivo nel glaucoma. Dogma 2010
- Linee Guida EGS 2008, Glaucoma World n. 19 maggio 2000,
- Luisa Pierro, Alessandro Rabiolo. OCTA nella retinopatia diabetica. L’Angiografia OCT dalla teoria alla pratica. Fabiano Editore 2017, pag. 136